- いま日本中があぶない!
-
中高年男性2人に1人がメタボリックシンドロームの危険性をもっています。メタボリックシンドロームは食事や運動などの生活習慣を改善することで予防・改善することができます。
増えるメタボリックシンドローム
■メタボリックシンドロームの人とは
メタボリックシンドローム(メタボリックは代謝、シンドロームが症候群という意味)は、ぽっこりおなかに象徴される内臓脂肪型の肥満に加えて、高血圧症、高血糖症、脂質異常(この3つをリスクといいます)のうち2つ以上が合併した状態をいいます。心臓病や脳卒中などの循環器(動脈硬化性)疾患になる危険性が高くなります。
厚生労働省の「令和元年国民健康・栄養調査」によると、メタボリックシンドロームの人とその予備軍と考えられる人を合わせた割合は、男性では30歳代で24.2%、40歳代で42.7%、50歳代で48.8%、60歳代で58.8%、70歳以上で60.4%の人が当てはまります。女性では30歳代が2.7%とわずかですが、40歳代で6.7%、50歳代で14.7%、60歳代で21.1%、70歳以上で25.8%の人が当てはまります。
■内臓脂肪、りんご型の肥満がとくに問題に
肥満がメタボリックシンドローム発症の大きな要因になりますが、肥満の最大要因はへそ周りの内臓脂肪の蓄積ですから、内臓脂肪(型)症候群ともいわれています。
太った人の体型には、りんご型肥満(上半身型肥満)と洋なし型肥満(下半身肥満)がありますが、前者は胃腸の周りに脂肪細胞が蓄積した内臓脂肪型、後者が皮下脂肪型の肥満です。

内臓脂肪の蓄積には男性ホルモンが関わっており、同じように食べても男性が内臓に、女性が皮下に脂肪が付きやすいので、男性は特に注意が必要といわれます。事実、女性は男性に比べ、比較的洋なし型肥満が多く、メタボリックシンドロームの人も男性と比べると少なくなっています。
厚生労働省「令和元年国民健康・栄養調査報告」をみるとメタボリックシンドロームの人の割合とBMI25超の人の割合は、60歳代と70歳以上の男性と70歳以上の女性を除いてほぼ相関して増減しています。
内臓脂肪は悪役そのものです。皮下脂肪と異なり、血圧を上げる物質(ホルモン)を多く分泌したり、血糖を調整するインスリンの働きを抑えたりするなどの代謝異常を起こし、高血圧、高血糖、脂質異常の引き金になります。
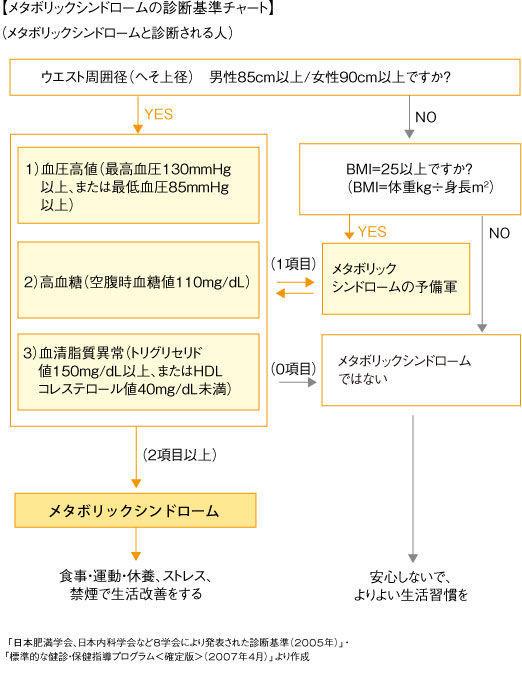
■メタボリックシンドロームの判定
■「肥満」が発症させる
これまでは、肥満、高血圧、高血糖症、脂質異常はそれぞれが動脈硬化の危険因子とされ、個別に治療が行われていました。ところが、一つの病気の症状は軽くても、いくつかの危険因子が重なると、動脈硬化がさらに進むことがわかってきました。
この数年、肥満は、成人女性はほぼ横ばいで約5人に1人、成人男性はやや増加傾向で約3.6人に1人は肥満者という高い割合を示しており、メタボリックシンドロームと向き合い、真剣にその予防に取り組む必要があります。
■メタボリックシンドロームの症状
内臓に脂肪が蓄積すると、その脂肪細胞が出す生理活性物質のアディポネクチン(注1)の分泌の低下などが起こり、血糖値を調節するインスリンに対する抵抗性が高まってしまいます。そして、このインスリン抵抗性の上昇をきっかけに、血糖値が高くなる耐糖能異常や血圧上昇、脂質代謝異常が引き起こされます。
つまり肥満によるインスリン抵抗性の上昇を介して、高血糖や高血圧、高脂血症が次々と連鎖していきます。
治療は早ければ早いほどいいので、メタボリックシンドロームが発症する前にライフサイクルを修正することがもっとも効果的です。
その段階を過ぎると、他の高血糖症、高脂質症とともにメタボリックシンドロームを発症させますから、ライフスタイルの修正で内臓脂肪の蓄積を防ぐこと、減塩や薬で血圧を管理するほか、薬によってインスリン抵抗性の改善が図られます。
健康診断を受診せず、メタボリックシンドロームがチェックされていないとか、「要再検」や「要治療」を見過ごすと、一層インスリン抵抗性が進み動脈硬化も促進され、ついには2型糖尿病、心臓病、脳卒中へと深刻なドミノ現象を招いてしまう大きな危険が待ちかまえています。
(注1)アディポネクチン:アディポとは“脂肪”という意味。脂肪細胞自身が分泌している、動脈硬化を防ぐ善玉のアディポサイトカインの一種。アディポサイトカインには血管を少しずつ傷つける悪玉のもの(TNF-α、PAI-1など)もある。
■メタボリックシンドロームの2つの流れ

メタボリックシンドロームが内臓肥満から発するのは間違いありませんが、発症には2つの流れがあるといわれています。
生活習慣によって比較的に短時間で血糖値が高くなり、唯一血糖を代謝する膵臓から分泌される「インスリン」の分泌が少なくなる一つの流れと、もう一つは生活習慣によって高血糖になったときにインスリンが過剰に分泌されるため、内臓脂肪の蓄積、インスリン抵抗性、さらにメタボリックシンドロームとつながる二つ目の流れです。
従来、日本人は欧米人より肥満した人が少なく、前者の流れのインスリン分泌障害を起こす人が多いといわれていましたが、最近ではとくに40歳代未満の人では後者が多く、ますます増えるといわれています。このケース(第2の流れ)では、インスリン分泌がある期間保たれ、すぐに糖尿病を発症しない人が増えています。
■治療を早めに
このように、メタボリックシンドロームは生活習慣に密接に関係していますので、早めにそれまでのライフスタイルを見直して症状の連鎖を断ち切ることが、メタボリックにならない、または正常な状態に回復するための基本です。
治療にはまず内臓肥満をなくすためにライフスタルの修正、つまり運動療法と食事療法が欠かせません。
ライフスタイルを変えることが基本ですが、最近の研究でインスリン抵抗性の改善にある種の高血圧治療薬(アンジオテンシン変換酵素阻害薬(ACE)やアンジオテンシン2受容体阻害薬(ARB))が効果のあることが分かり、薬物による治療法の可能性も広がってきたともいわれています。
■太る主犯は脂肪の多い食事と運動不足

なぜ、太るのか? 答えは簡単です。摂取エネルギーが消費エネルギーを上回ったからです。余ったエネルギーは体の筋肉や肝臓に蓄えられますが、蓄えきれないエネルギーは脂肪細胞になって皮下や内臓に貯まるわけです。
メタボリックシンドロームでも、肥満解消のためには食べ過ぎないことと、身体活動や運動で消費エネルギーを増やすことが基本です。
食事療法

「食事療法」は主にカロリーオーバーの食べ過ぎと油・脂肪が多い食事を、野菜を増やした適正な食事に変換することです。自分で気づきさえすれば、割合にスムーズに結果を得ることができるはずです。
そのための最良の方法は、まず食べたものを記録する「記入減量法」をおすすめします。1日3食の食事量、肉か魚か野菜かの料理、間食・夜食、お酒を、食べたらすぐに、飲んだらすぐに漏らさず、手帳や記録帳に記入することです。よほど記憶力のよい人を除きふつうの人は、前日の食べたものは半分ぐらいしか思い出せませんから、気づきと記入が最大のポイントです。
- |メタボリックシンドロームから脱出する「食」の原則|
-
- 自分の標準体重とBMIを知り、肥満に気をつける。
- エネルギー(カロリー)を摂りすぎない。
- 1日3食、食事ごとにバランスよく食べよう。
- 塩分を控えめにして、野菜や果物を多く摂る
- 栄養は食事から、健康食品はあくまで補助的に。
食塩を7.0g未満に
食塩の摂取量は男性が1日7.5g未満、女性が1日6.5g未満がよいとされています(厚生労働省「2020年 日本人の食事摂取基準」より)。年々摂取量は減ってはいるものの、いまだ摂取平均値は1日10.1g(男性10.9g、女性9.3g)と、基準値を上回っています(令和元年国民健康・栄養調査報告)。
運動療法
メタボリックシンドロームの発症には、運動不足という毎日の生活パターンが大きく関与しています。反面、運動は内臓脂肪の増減によく反映されることがわかっています。
メタボリックシンドロームに対応するには、普通のダイエットと同様、エネルギー(カロリー)や動物性脂肪を制限する食事療法だけで内臓脂肪を落とすのはやはり難しく、より効果を上げるためには、日常生活のなかでの歩行などの身体活動や運動も欠かすことができません。
そのためには、日常では歩くこと、できればやや速く歩くこと、運動としてはジョギングや水泳などの有酸素運動がもっとも適しています。毎日30分間歩くだけで高血糖や高血圧、高脂血の数値は改善していきます。
それでも高血糖や高血圧などが改善しない場合は薬も併用することになります。
「メタボリックシンドローム対策」のための
「特定健康診査」
■特定健康診査(特定健診)
従来、地域(自治体)の老人保健事業による基本健康診査、職域(企業、保険者)での定期健診などがありましたが、 「メタボリックシンドローム対策」のために、地域(国民健康保険の保険者)、職域(健康保険組合などの保険者)に、2008年4月から実施が義務づけられています。
対象者
40歳以上75歳未満の被保険者およびその被扶養者
特定健康診査の項目
- 問診(生活習慣、行動習慣)
- 診察(理学的所見)
- 身体計測(身長、体重、腹囲、肥満度、BMI)
- 血圧
- 血液検査(中性脂肪、HDLコレステロール、LDLコレステロール、GOT、GPT、γGTP、空腹時血糖、HbA1c)
特定保健指導

特定健診の結果を判定し、メタボリックシンドローム(内臓脂肪症候群)など生活習慣病のリスクが高いグループ(積極的支援レベル)と、リスクが出始めた段階の人(動機づけ支援レベル)、リスクが出ていない人(情報提供レベル)の3つにグループ分けし、保健師や管理栄養士、医師などからそれぞれのグループに適した特定保健指導を行なうことになっています。
- 積極的支援レベルの人には
- 保健師や管理栄養士が食事の摂り方や運動などの計画を作成し、3か月間は面接や電話、メールで実行状況を確認します。さらに半年後に身体や生活習慣が改善されたかを評価します。
- 動機付け支援レベルの人には
- 計画を作成し半年後に評価します。
