トップページへもどる
糖尿病.jpg)
糖尿病はかつて、すべてインスリン※が不足して起こる病気と考えられてきましたが、現在は、体の中でインスリンが分泌されにくくなるか、インスリンの働きが悪くなり、血糖をコントロールできないで高血糖などの代謝異常が起こり、その結果、血管にまつわるさまざまな合併症をひきおこす病気と考えられています。
※インスリン:血液中のブドウ糖(血糖)を細胞内にエネルギーとして取り込む。膵臓のランゲルハンス島にあるベータ細胞から分泌され、血糖値を上昇し過ぎないよう調節する役割をもつ唯一のホルモン。
1型糖尿病
インスリンが足りなくなることが主な原因で発症するタイプ。30歳までの発病が多いのですが、壮年期以降になっても起こりえます。
原因は、麻疹(はしか)、ヘルペス、コクサッキーウイルスなどに感染した後、膵臓のベータ細胞が傷つけられ「自己免疫※」によってインスリンが分泌されなくなるからです。 日本人は欧米人に比べて1型糖尿病は少なく、わが国の糖尿病患者のうち5%以下です。1型糖尿病になりやすい体質が遺伝することは少ないといわれています。
※自己免疫:自分自身の組織を異物(侵入物)と見なして攻撃すること。1型糖尿病の場合は傷ついたベータ細胞が侵入物と見なされて起こります。
2型糖尿病
インスリンの働きがにぶくなって発症するタイプ。食事のあと高くなった血糖を処理しきれない状態(インスリン抵抗性)になるために起こります。当然、より多くのインスリンが必要になりますから、インスリンを分泌する膵臓のベータ細胞は酷使され疲労して、次第にインスリンをつくる能力が落ち、血糖値は高い状態が続きます。これが2型糖尿病で、糖尿病患者の8割以上を占めています。
原因は、肥満、運動不足、脂肪分の多い食品に偏った食生活など、非健康的なライフスタイル(生活習慣)です。
また、両親がこの2型糖尿病の場合は子どもは90%以上の確率で発症しますから、そのような場合は肥満しないように運動や摂取エネルギー量(カロリー)が適正になるよう心がけねばなりません。この糖尿病になりやすい遺伝体質はほとんどの人が持っていると考えてよく、それに肥満などの生活習慣がプラスされて発症します。 現在、メタボリックシンドロームや生活習慣病との関連から問題になっているのもこの2型です。
妊娠糖尿病
妊娠中に初めて見つかる糖尿病で、出産後、回復する場合や、将来、糖尿病を発症することがあります。
その他の糖尿病
遺伝する特殊な糖尿病や膵炎、肝臓病、ステロイド使用などに合併して起こる糖尿病があり、治療は原因となる病気の治療が基本です。
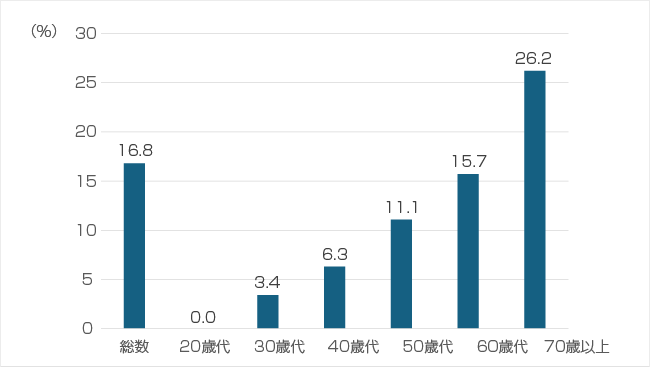
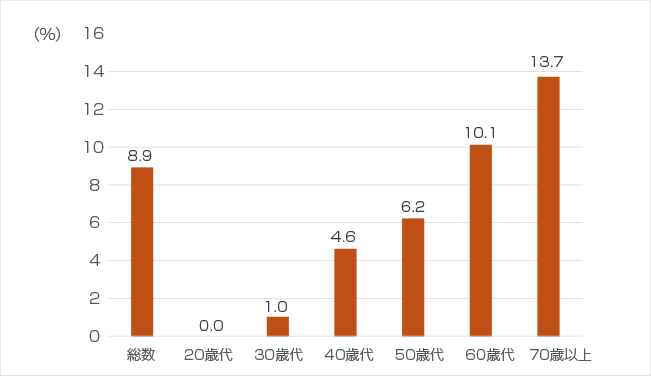
<厚生労働省「国民健康・栄養調査」令和5年>より
・糖尿病型:空腹時血糖値(FPG)≧126mg/dL、または2時間後血糖値(2hr-PG)≧200mg/dL
・境界型:糖尿病型でも正常型でもないもの
・正常型:空腹時血糖値(FPG)<110mg/dL、または2時間後血糖値(2hr-PG)<140mg/dL
次のような場合、糖尿病と診断されます(妊娠糖尿病の診断基準は別)。
1. 持続的に「糖尿病型」に属するもの
2回以上の検査で高血糖が確認されたもの
随時血糖≧200mg/dLも糖尿病を示すものとして扱う
2. 1回の検査でも次の場合は糖尿病と診断する
1)典型的な症状がある
2)HbA1c≧6.5%
3)糖尿病網膜症がある
4)血糖値が基準を著しく超えている
(正常型でも1時間値≧180mg/dLの場合は、糖尿病に悪化する危険が高いので、境界型に準じた取り扱いが必要)
<日本糖尿病学会「糖尿病の診断基準」より>
糖尿病の発病の初期には自覚症状がないことが多く、診断された時にはすでに合併症が起きていることも多いのです。しかし、実態調査によると、過去に住民健診、職場健診、人間ドックなどにより糖尿病検査を含む健康診断を4割近くの人は受けていません。また、糖尿病と指摘されても治療を受けていない人も4割近くいます(グラフ2・3)。
心臓病(虚血性)や脳卒中などの循環器病の発症や悪化に関係する「危険因子」として、高血圧、脂質異常、高血糖症(とくに高中性脂肪症)、喫煙、肥満、運動不足などの要因をあげることができます。糖尿病はそれら危険因子を引き起こす主犯になるだけでなく、放置すると、神経障害、白内障、歯周病、網膜症など深刻な合併症を引き起こします。
それらすべての合併症は患者のQOL(生活の質)を著しく低下させるだけでなく、経済的にも患者と社会に大きな負担となりますが、今後社会の高齢化にしたがって増えると考えられています。
またひとたび発症すると、糖尿病は完全に治癒することがありません。そのため、生活習慣病の代表選手の糖尿病を予防することがもっとも大切です。
治療は運動と食事、禁煙※などのライフスタイルを変えることがポイントになります。
※喫煙の害:ニコチンは血管を収縮する作用があり、喫煙すると血流が低下し、インスリンの効き方も低下します。また血液が固まりやすくなり、善玉コレステロール(HDL)が減り、質の悪いコレステロール(LDL)が増える。血圧・脈拍も増加傾向となり、血管障害が強まります。
糖尿病が引き起こす合併症
・神経障害 ・白内障 ・歯周病 ・網膜症 ・勃起障害
・虚血性心疾患 ・腎症 ・排尿障害 ・脳血管 ・その他
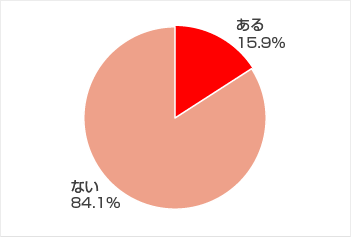
<厚生労働省「国民健康・栄養調査」令和5年より>
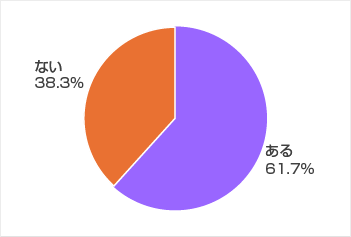
<厚生労働省「国民健康・栄養調査」令和5年より>
加齢や家族歴は変えることができませんが、肥満、食事(エネルギー量とその内容)、身体活動の低下や運動量の不足などのライフスタイルは変えることができます。つまり、肥満しないこと、身体活動を増やす、運動をすること、適正な食事をすることなど、ライフスタイルを修正する必要があります。
糖尿病予備軍の人は6〜8年のうちに4人に1人が糖尿病を発症するといわれ、しかも動脈硬化症になりやすいので、今日から食事、運動をターゲットに暮らし方を変えましょう。
インスリンの効き方にいちばん関係するのが体重ですから、減量は極めて大切です。また、インスリンの効き方が最もよいのは理想体重よりマイナス5%程度のときですから、糖尿病の患者ではさらに厳しい減量を目標にします。
BMIが20〜23の人は従来どおりのエネルギー量でよく、BMI23以上ではエネルギー量の制限が必要になります。減量には歩行などの身体活動や、運動量を増やすことが大切です。
普通は、1か月で1〜2kgの減量を目標にします。1kgはだいたい7,000kcalに相当しますから、ごはんで1日に茶碗(かるく)2杯分程度を減らす目安です。詳しくは、「糖尿病食品交換表」(文光堂発行)を参照してください。
食事療法の基本は、特別に肥満しており、入院しての1日800kcalといった特別な場合をのぞき、ふつうの人の「健康づくりのための食生活」から減量目標のエネルギー、例えば1か月7,000kcal=体重約1kg分を差し引けば、それ以外は同じです。
1. 適切なエネルギー量を守る
医師によって、年令、性別、身長、体重、日々の生活活動量などに基づいた1日の食事の量(エネルギ-量)が決められます。糖尿病の患者さんは、1日の指示されたエネルギー量を守るために、基本のカロリー計算をマスターしましょう。
2. バランスよく食べる
糖尿病の食事療法では、食品の制限はほとんどありません。毎日毎食、いろいろな食品をとり混ぜて、それぞれ適正な量を食べることが大切です。エネルギー量を減らすために糖質を含む食品だけを減らすような献立はよくありません。エネルギー量が少なく、ビタミンやミネラル、食物繊維が豊富な食品を積極的に食べます。
3. アルコール、甘いものは控えめに
糖分を多く含む甘いスイーツ、お菓子などは血糖の上昇につながるので控えたほうがよいでしょう。アルコールは中性脂肪を増やす直接の原因にもなります。
4. 食物繊維をとる
食物繊維はコレステロールを減らし、脂質の吸収を抑える効果があります。野菜類、海藻類、豆類、いも類、こんにゃくをメニューにとり入れて、積極的に食べるようにします。
5. 1日3食きちんと食べる
同じエネルギー量の食事でも、1食だけに大量に食べると血糖の変動が大きくなります。3度の食事は均等を基本とし、規則正しく適量を食べるようにします。
糖尿病の食事療法におけるカロリーの計算方法
糖尿病の食事療法では、必ず「糖尿病のための食品交換表」が使用されます。食品群は、表1(主食)、表2(くだもの)、表3(魚・肉・大豆)、表4(乳製品)、表5(油)、表6(野菜)、および調味料、外食料理・料理加工食品類・し好食類に分けられ、食品ごとの単位数(1単位=80kcal)、合計単位数が医師によって決められます。
同じ表の食品は同じ単位ずつ交換できますが、違う表の食品とは交換できないなど、具体的な計算法については地域の保健所、保健センターや医療機関で栄養士などによる食事指導を受けましょう。
食事療法を長続きさせるコツ
●家族と同じ食事をとる
「糖尿病食」として別に調理していると長続きしなくなります。量を制限すれば家族と同じ食事をとっても問題ありません。小皿や小鉢を利用し、指示された単位分だけをより分け、食卓をにぎやかにするのもよいでしょう。
●味は薄味に
味を濃くすると主食をたくさん食べてしまうので、薄味に慣れましょう。材料の新鮮なものを利用することで旨味、香りなどをいかすようにするとよいでしょう。
●低エネルギー食品で満腹感を
肥満を伴う糖尿病の食事では空腹感との戦いになります。きのこ類・コンニャク・海草などを上手に利用します。よくかむと少ない量で満腹感が得られます。
糖尿病.jpg)
運動療法の基本はウォーキングで、年齢、体調に合わせて1日に8,000歩〜10,000歩以上を歩くなど、身体活動を活発にすることです。 テレビ体操、ゴルフ・テニス・バットの素振り、ダンス、スクワット、ダンベル運動などで楽しく無理なく気軽に継続して行えるものがお勧めです。スポーツクラブでのトレッド・ミル、エアロバイク、水泳、水中歩行、水中ダンス、ウェイトトレーニングなどももちろんよいでしょう。
糖尿病の初期段階の人にはふつう予備軍のときと同様に、ウォーキングやその他の運動をオーバーワークにならない程度に積極的に行います。
すでに合併症があるようなケースでは、運動をしてよいかどうか、するとすれば運動量はどれくらいがよいかが問題になります。
結論からいうと、医師と相談の上、軽い散歩から始めるのがよいでしょう。
すでに深刻な合併症があり安静が必要な状態では運動は控えなければなりません。出血しやすい糖尿病性網膜症、腎透析を伴う腎症、体を動かすことで血圧が変動(低下)する自律神経障害、さらに皮膚潰瘍を伴う壊疽(えそ)などがあるときがこのケースに当たります。
高血圧、狭心症、動脈瘤などで医師から運動制限を指示されている場合も同様です。糖尿病のコントロールが不良のときは、血糖が逆に上昇することがありますから、運動は避けるよう指導されるはずです。
自動車の運転や高所作業などに従事している人、低血糖になったのに自身が気がつかないケース(ボーとしている、普段と違った行動をするなどで、家族やまわりの人などが注意する)、一人暮らしの人、虚血性心疾患(狭心症や心筋梗塞など)の合併症がある人はとくに注意してください。
また、糖尿病の人が治療中に発熱、下痢、嘔吐などがある、または食欲がなく食事ができないときをシックディ(sick day)と呼ばれます。これはインスリン治療中に起こることが多く、その際は医師に連絡し指示を受けます。シックディでも原則、インスリン治療中の場合はインスリン注射を続けます。十分な水分の摂取により脱水を防ぎ、消化のよい食べ物を選び、絶食しないようにします。
低血糖の症状
血液中のぶどう糖が少なくなり過ぎた状態のこと。 症状は大きく3段階に分類できます。
●第1段階:血糖値が正常の範囲を超えて、急速に降下した結果、生じる症状
初めは強い空腹感、軽い脱力感。発汗、不安感、悪心、動悸、手指のふるえ、顔面蒼白、頻脈など。
●第2段階:血糖値が50〜70mg/dL未満になったことにより生じる症状
眠気(生あくび)、強い脱力感、めまい、強い疲労感、集中力の低下、頭痛、眼のかすみ、空腹感、眠気、意識レベルの低下などの混在。異常行動がみられることも(とくに高齢者では認知症と間違われやすい)。
●第3段階:血糖値が50mg/dL以下になったことにより生じる症状
けいれん、意識喪失、一時的な体の麻痺、さらに、持続・進行すれば「昏睡」となる。
低血糖にならないために
・薬は指示されたとおり正しく使用する。
・食事療法をきちんと守る。
・はげしい運動をする時は運動前か途中で軽い食事等を摂るようにする。
・アルコールは低血糖を助長しますので、決められた範囲内で摂る。
・血糖や尿糖のチェックを怠らない。
低血糖の救急対応
・砂糖10〜20g(角砂糖なら3〜4個)やジュース(1本)を摂り、安静にしたのち、補食あるいは食事を摂る。
・ブドウ糖5〜10gやジュースを飲む。(薬剤によっては砂糖が吸収されにくいのでブドウ糖を摂ることが必要なので医師に事前に聞いておく。)
・低血糖になった場合、応急手当で一時的に回復しても、低血糖の再発やその遷延の可能性が高いため、必ず主治医に連絡をとる。
・重い低血糖(けいれん・昏睡)の場合には、躊躇なく救急車を呼ぶ。
重篤な人の日常生活での注意
・糖尿病治療薬を使っていることを書いたカード(「糖尿病患者用IDカード」(かかりつけ医に相談してください)などを常に身につける。
・糖尿病以外の薬を飲むときには、低血糖を起こす危険があるため、処方する医師または糖尿病の主治医に服用の可否について相談する。
・インスリン注射薬および注射器は子供の手の届かない所に保管する。
・患者は、自分の健康は自分で守るという自覚をもって、定期的に糖尿病の治療・検査を受け、その結果について十分説明を聞き、よい治療状態を継続することが糖尿病を克服する基本である。
トップページへもどる