トップページへもどる
循環器疾患.jpg)
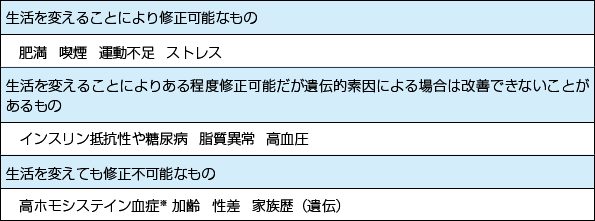
※高ホモシステイン血症:液中のホモシステイン(アミノ酸)濃度の高値は動脈内壁を直接傷つけ、ドロドロの
アテロームプラークが形成されやすく、さらに血液のかたまりも形成されやすくなる。

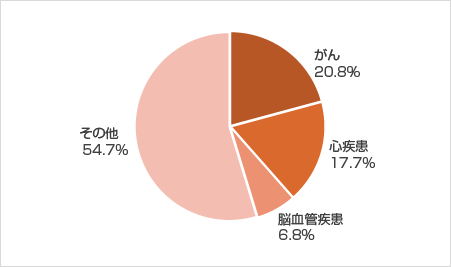
<厚生労働省「人口動態統計」(確定数)令和5年より>


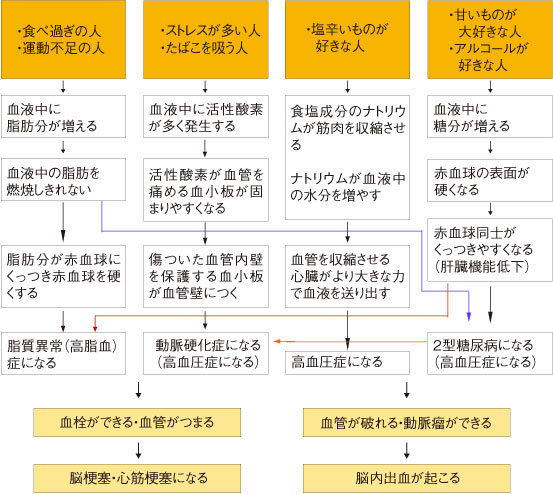
・内臓脂肪蓄積
・インスリン抵抗性→2型糖尿病
・高血圧症
・高中性脂肪血症
・ 低HDLコレステロール血症
いずれも、心筋梗塞、脳血管疾患などの基礎病態であるメタボリックシンドローム(内臓脂肪症候群)のチェック項目のすべてと合致します。
狭心症は運動などにより血液の供給が不充分になると胸痛発作を繰り返す病気で、酸素不足の状態が一時的で回復します。また、冠動脈の一時的なけいれん(痙攣)でも心臓は酸素不足となり、発作が起こります。
それに対して、心筋梗塞は血栓などで冠動脈の一部が完全に詰まり血液が流れなくなって心筋が死んでしまう病気で、心臓に大きな障害が残ります。心不全により突然死を招くケースも少なくありません。
虚血性心疾患の3大危険因子(リスクファクター)は、総コレステロール高値(脂質異常),高血圧,喫煙で、それぞれ単独でも虚血性心疾患のリスクファクターとして重要ですが、これらが重なるとその危険率は相乗的に高くなることが「フラミンガム研究」で認められています。
フラミンガム研究:危険因子の重層によりアップする危険率
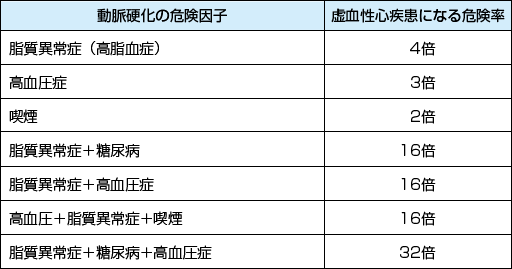
フラミンガム研究は、米国ボストン郊外のフラミンガム地域で,5,000人あまりの住民を対象とした循環器疾患の追跡観察研究(コホート研究)。1948年に開始、目的は死因1位の虚血性心疾患発症の要因解明で、その結果、虚血性心疾患の3大危険因子として総コレステロール高値、高血圧、喫煙の3つが浮上しました。
食生活
・動物性脂肪を控える。コレステロールを摂取量300mg/日以下にする。
・エネルギー(カロリー)・食事量を抑え、肥満を解消する。
・体重はBMI(体格指数/体重(kg)÷身長(m)2)22程度を守る。
・減塩をして、高血圧を予防する。
たばこ
禁煙:タバコの本数が多いほど虚血性心疾患に罹る危険が高くなっています。1日20本未満でも、危険度が3〜4倍、20本以上で6〜7倍となるとの報告もあります。
運動
適度な運動:歩行、速歩、自転車等、全身を使った軽い運動が最適。天候や体調が悪い時、食後などは控えましょう。狭心症発作がたびたび起こる時や心筋梗塞の発作直後は禁止します。
投薬療法
狭心症の治療薬は、発作時に使用する薬と発作を予防する薬に大きく分けられます。
発作時は、即効性硝酸薬(ニトログリセリン、硝酸イソソルビド)を用い、心臓の負担を軽減し、冠動脈を拡張します。
発作を予防する薬には、利尿薬、強心薬、血管拡張薬などがあり、心臓負担の軽減、冠動脈の拡張、虚血への心筋の抵抗力アップ、心臓の酸素需要の減、降圧、血栓形成予防など、症状に応じて各種有り使い分けたり併用したりします。
心筋梗塞急性期の主な治療薬としては胸痛を抑える鎮痛剤をはじめ、抗血栓薬、硝酸薬のほか、冠状動脈の拡張、心不全への進行予防、脂質異常(高脂血)抑制、降圧、血栓形成予防などを目的とした投薬が行われます。
外科療法
外科療法としては、血行再建術や冠動脈バイパス術が行われます。
●血行再建術
血行再建術は、風船付き管(バルーンカテーテル)やステント(金属の筒状の網)を用い、動脈硬化で狭くなった冠動脈を拡げ血液の通りをよくする方法です。
●冠動脈バイパス術
冠動脈バイパス術は、冠動脈の狭くなっている部分より下流の冠動脈と大動脈とをバイパス血管で結んだり、心臓の近くにある動脈の行き先を狭くなっている部分より下流の冠動脈へ付け替えたりする手術です。
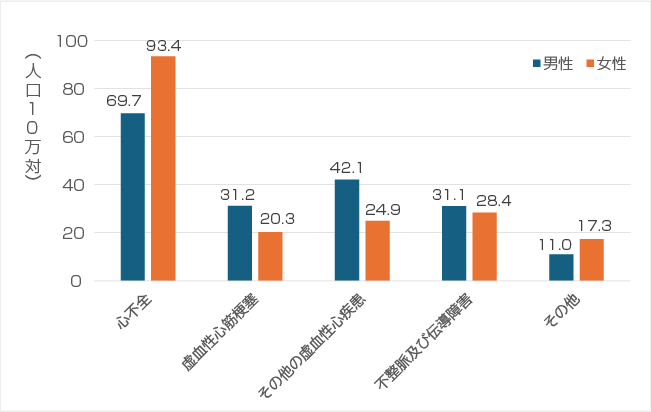

<厚生労働省「人口動態統計」(確定数)令和5年より>
頭蓋内出血
脳血管が破れて出血を起こし、その出血によって脳が圧迫されてダメージを受ける病気です。頭蓋内出血は脳出血(脳内出血ともいう)とくも膜下出血に分けられます。
脳出血
脳の中の血管が何らかの原因で破れて、脳に直接出血した状態です。
くも膜下出血
脳の底面にある動脈の一部がこぶのように膨らんで動脈瘤となり、それが破裂して出血した状態です。
脳梗塞
脳に繋がる血管に血栓(血の塊)などが詰まり、血液が供給されなくなることにより脳の細胞が死んでしまう病気で、心因性脳塞栓症と脳血栓症の2種類に分けられます。
くも膜下出血の前に、前触れ頭痛と呼ばれる頭痛を感じる人がいますが、実はごく一部の人だけです。頭痛のほとんどは、脳に異常がなく、肩こり、顔の血管、蓄のう症(副鼻腔炎)、虫歯などによるものです。頭が「電気が流れるように」ぴりぴり、がんがん痛いといった症状は頭の皮膚の神経痛のことが多く、季節の変わり目などに起こります。また、偏頭痛(血管性頭痛)では血管の緊張、収縮のほか、血管の奇形のケースもあります。
ただし、後頭部(首の付け根)に激しい痛みを感じる場合には首の血管が裂けて破裂したり、血管解離という恐ろしい病気の症状がありますし、くも膜下出血、脳腫瘍(しゅよう)、慢性硬膜下血腫など脳の病気のほかに、頸椎、目などの病気が原因で起きる病気がありますから、そのような状況があれば、頭痛専門医の診察を受けてください。
その他の症状には、脳梗塞の場合は、「一過性脳虚血発作」が起きた際に、日ごろとは異なる違和感と症状が出ることがあるようです。例えば
・ペンや箸を落とす
・言葉が出てこない
・片側の手足がしびれる、手が上がらない
・ものが二重に見える、片方の目が見えにくい
・パピプペポやラリルレロ(ぱ行、ら行)がはっきり発音できない
・目の前が暗くなる
こういった症状が、数秒から数分あるいは1日程度で治まってしまうケースがあることが判断を難しくします。わずかな時間のうちに回復したために見逃されることが少なくありません。おかしいと思ったら、まず病院へ行きましょう。
循環器疾患.jpg)
くも膜下出血や脳出血の場合は、四肢の麻痺や突き上げるような強烈な頭の痛みなどで異変を気づくでしょうが、ほとんどのケースではすぐに昏倒してしまうので家族が頼りです。一人住まいの場合は本人が救急車を呼ぶ余裕がないと考えたほうがよく、ごく親しい近隣の人、友人などを真っ先に呼ぶことで、救急車の手配ができて、一命を取り留める人もいます。
脳梗塞の場合はある程度予兆があることが多いので、いつもと違う!という感覚を本人、家族とも研ぎ澄まし、「翌朝に医者へいこう」などという取り返しのつかない判断をしないようにしたいものです。「おかしいと思ったら、まず病院へ!」が肝要です。ある程度の年齢に達したら、救急の際の手配などを家族などと話し合っておく必要があります。
頭蓋内出血
頭蓋内出血(脳出血、くも膜下出血)の治療はまず呼吸の確保と止血が行われ、再出血の危険を取り除く治療がなされます。
●脳出血
治療はまず、呼吸の管理と再出血を防ぐための血圧の管理がなされます。出血で生じた血腫を除去する手術は重症度と出血の状況で判断されます。
手術はこれまで開頭手術が行われてきましたが、最近は画像検査を行いながら頭部に小さな穴を開けて管で血腫を吸引する方法や、内視鏡による手術も行われるようになってきています。
●くも膜下出血
くも膜下出血で開頭手術を行う場合は、開頭して患部の動脈瘤をクリップ(合金やチタン製)で根元から止めてしまうクリッピング術が施されるのが一般的です。また、クリッピング術のほかに動脈瘤内に極小のコイル(プラチナ製)を詰めて、脳血管から遮断し動脈瘤の破裂を防ぐ「脳動脈コイル塞栓術」も行われつつありますが、動脈瘤ができた場所と形状によって適応は変わるようです。
脳(栄養)血管が走るくも膜下に広がった出血は、脳にダメージを及ぼすだけでなく、栄養血管にも変化を起こします。脳血管攣縮(れんしゅく)と呼ぶ血管が細くなる変化は脳の血液不足を起こし、脳梗塞などの重篤な状態に陥ることがあります。したがって、7〜14日間はICU(集中治療室)で厳密な管理のもとで治療が行われることになります。その間、多臓器不全を起こす可能性もありますから、食べ物を口にできず、栄養はすべて点滴で補給します。体もあまり動かしてはならず絶対安静状態が続くことになります。
脳梗塞
治療法は、抗血栓療法(投薬療法)、外科療法(頚動脈内膜剥離術、動脈バイパス手術など)に大別できます。
抗血栓療法には、血流を回復させる、あるいは血管が狭くなった部分に血小板が凝集し血管を閉塞させることを防ぐための抗血小板療法、抗凝固療法、血栓溶解療法があります。
抗血小板薬には、アスピリンをはじめ6〜7種類あります。抗凝固薬は血栓ができるところを阻止するクスリで、脳塞栓症の再発予防にまず第一に選択されます。そして完成した血栓自体を溶解するためには血栓溶解薬が使用されます。いずれにしても、専門医が薬剤の副作用もにらみながら、慎重に投薬されます。
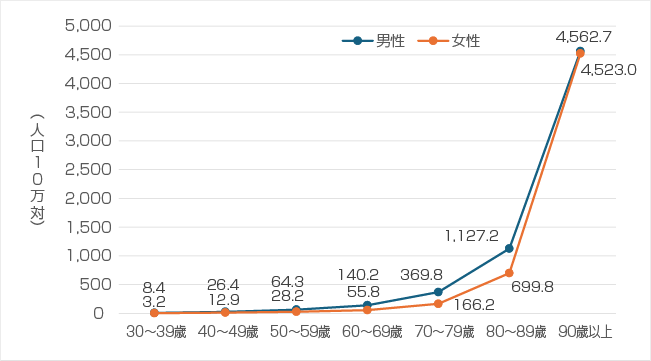
<厚生労働省「人口動態統計」(確定数)令和5年より>
脳血管疾患を例にとると、急性期、回復期、維持期の経過をたどって行われます。
急性期リハビリテーションは治療開始後まもなく再出血の恐れが少なくなると、手足などの機能が失われることを防ぐためとセルフケアの早期自立を目指し、おもにベッドサイドで始まります。リハビリテーションは早ければ早いほどその後の経過がよいとされています。
回復期リハビリテーションは主治医またはリハビリテーション科医が診断の上、できるだけ早期に最大の機能回復を目指して、集中的に行います。維持期リハビリテーションは獲得した機能をできるだけ長期に維持するために実施されます。
期間終了後の通所リハビリテーション、訪問リハビリテーションは介護保険でかかれるケースがあります。
詳しい相談は、病院の医療ソーシャルワーカーや介護保険のケアマネージャーに相談します。
トップページへもどる